사회경제적 상태에 따른 유방암 환자의 생존율 차이
Differences in the Survival Outcomes of Breast Cancer Patients after Mastectomy Based on the Medical Insurance Status
Article information
Trans Abstract
Purpose:
In Korea, the national health insurance system covers the entire population. Patients with a lower socioeconomic status are supported by the medical aid system. In this study, we examined the association of the medical insurance status of breast cancer patients with their survival outcomes after mastectomy.
Methods:
We retrospectively reviewed 117 patients who underwent surgical treatment for breast cancer at the Seoul Medical Center between 1999 and 2012. Patients were stratified into two groups based on their insurance status: the national health insurance registered group (n=85). And the medical aid covered group (n=32). The survival rate was calculated by using the Kaplan-Meier method.
Results:
The overall 5-year survival rate was 80.0% in the national health insurance group and 73.8% in the medical aid covered group (p=0.039). Multivariate analysis determined that age (p=0.038) and the TNM stage (p=0.035) were independent prognostic factors. The medical insurance status was not a statistically significant prognostic factor for breast cancer patients (p=0.079).
Conclusion:
The medical insurance status reflects the socioeconomic status of a patient, and thus, it can influence the overall survival of breast cancer patients.
서 론
한국 국가 암 발생 데이터베이스에 의하면 유방암은 2011년 한국에서 여성암 중 두 번째로 흔하며 조발생률은 여성 인구 10만 명당 63.7명이다[1]. 최근 널리 확산된 국가 암 검진 프로그램으로 인해 조기 유방암의 진단이 증가하고 생존율도 점차 높아지고 있으나 국소 재발을 포함한 전체 재발률은 여전히 6%에서 20%로 높게 보고되고 있다[2,3]. 2014년 한국유방암학회의 발표에 따르면, 2000년에서 2011년 사이에 발생한 전체 유방암 환자 중 0기인 환자가 14.5%이며 1기에 해당하는 환자가 39.7%였고, 2기에 해당하는 환자는 34%로[4], 초기 유방암 환자의 비율이 80% 이상을 차지하였다. 또한, 무증상인 유방암 환자는 2000년에 12.7%였으나, 2011년에 36.9%로 급격히 늘어나고 있는 실정이다. 또한, 2005년 한국유방암학회의 보고서에 의하면, 유방암 수술 후 5년 생존율이 0기는 99%, 1기는 95%, 2기는 89%이지만 3기는 64%, 4기는 28%로 떨어진다. 무증상의 조기 유방암 환자가 급격히 늘어나고 있으며, 조기 유방암의 수술 후 5년 생존율이 매우 좋다는 것을 고려할 때, 조기 암 검진과 적절한 치료가 중요하다는 것을 알 수 있다.
유방암 환자의 생존에 영향을 주는 요소로는 겨드랑이 림프절 상태, 종양의 크기, 조직학적 유형, 핵 또는 조직학적 등급, 에스트로겐과 프로게스테론 수용체 상태, 증식 지수, 연령 등이 알려져 있으며[5,6] 이러한 임상적 요소들에 덧붙여 사회경제적 요소의 차등 또한 유방암 환자의 예후에 영향을 준다[7]. 이는 저소득, 낮은 교육 수준, 건강보험의 수준이 낮을수록 유방암 검진을 받지 않거나[8,9] 유방암 진단을 받은 노인들이 병원에 늦게 와서 보다 효율적인 빠른 치료를 받지 못하는 경우가 많기 때문이다[10].
한국에서는 전 국민이 건강보험에 속해 있고 저소득층은 별도로 의료급여의 지원을 받고 있다. 국민건강보험 대상자는 월급과 가계 수입에 기초하여 매달 일정 비율의 의료보험료를 국가에 납부한 후 건강보험의 혜택을 누리는데 이는 의료급여를 재정적으로 뒷받침하는 역할을 하며 의료급여 대상자의 선정은 매년 정부가 엄격한 기준으로 검증하여 선정한다[11]. 의료급여 대상자는 최저생계비 미만의 소득을 올리는 경우에 선정이 되므로, 보험의 유형이 바로 환자의 사회경제적 상태를 반영한다고 볼 수 있다.
본 연구는 사회경제적 상태와 유방암 수술 후 유방암 환자의 생존율 사이의 연관성을 찾는 데 목적을 두었다. 따라서 환자의 사회 경제적 위치를 반영하는 척도로서 환자의 보험 상태를 분석하였고, 후향적으로 환자의 데이터를 조사하였다.
방 법
1999년 1월부터 2012년 12월까지 서울의료원 외과에서 유방암 치료를 위해 유방암 수술을 시행 받은 117명의 환자를 대상으로 하였으며 이들의 의무기록 및 병리학적 결과를 토대로 후향적 연구를 시행하였다.
예후 분석에 포함시킨 인자로서는 의무기록 및 병리학적 기록을 후향적으로 분석하여 유방 수술 당시 종양의 크기, 전이된 겨드랑이 림프절의 수, TNM 병기, 에스트로겐 및 프로게스테론 수용체의 상태, 보조적 항암화학요법, 보조적 호르몬 치료 등을 분석하였고 최초 수술 후 사망일이나 마지막 외래 추적관찰일 등을 확인하였다. 2005년 이전의 의무기록의 경우, human epidermal growth factor receptor 2 (HER2) 과발현 여부를 확인할 수가 없어서 예후 및 치료에 큰 영향을 주는 HER2 과발현 여부는 분석 요인에서 제외하였다. 사회경제적 위치에 따른 생존율의 분석을 위해 보험 형태에 따라 국민건강보험군과 의료급여군의 두 군으로 분류하였다. SPSS for Windows 12.0 프로그램(SPSS Inc., Chicago, USA)을 이용하여 통계적 분석을 하였고, p-value 0.05 미만에서 통계적 의미를 두었다. 연속 변수는범위를 가진 중간값으로 표현하였고, 명목 변수의 모수 검정은 chi-square를, 비모수 검정은 Fisher exact test를 이용하였고 연속 변수의 경우 Mann-Whitney U-test를 이용하였다. Kaplan-Meier 방식으로 생존율을 산출하고 log rank test로 비교하였으며 Cox proportional hazard model을 이용하여 단변량, 다변량 분석을 하였다. 또한 본 연구는 본 원의 임상시험계획위원회(Institutional Review Board)승인을 받았다(number: 2014-071).
결 과
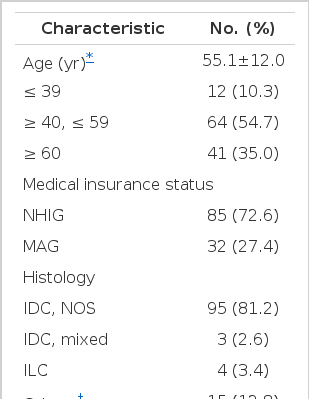
환자 연령의 평균값은 55세(34–84세)였으며, 추적 관찰기간의 중간값은 79개월(1–143개월)이었다. 의료급여군은 전체 대상자 중 27.4%였고, 81.2%의 유방암은 침윤성 유관암이었다. 비교 분석을 위해 환자들을 에스트로겐, 프로게스테론 수용체 유무, 연령군(39세 이하, 40–59세, 60세 이상)에 따라 분류하였다. 이 중 절반 이상의 환자가 40–59세에 분포하고 있었다. 71.4%의 환자가 에스트로겐 수용체양성, 73.3%의 환자가 프로게스테론 수용체 양성이었으며, 72.2%의 환자에게 항암화학요법을 시행하였다(Table 1).
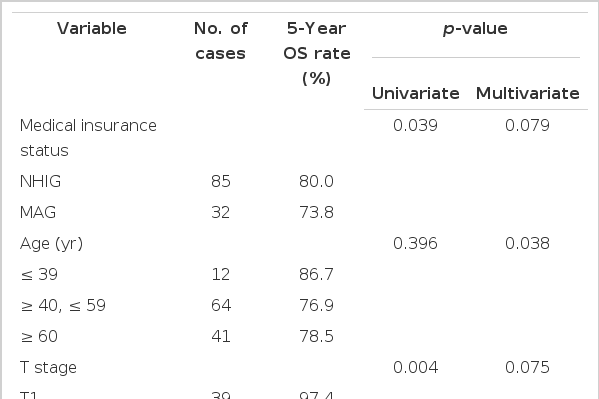
예후 인자의 단변량 분석에 따르면 보험 상태는 유방암 환자에서 독립적 예후 인자인 것으로 나타났다(p=0.039). 이 외에도 병리적 T병기(p=0.004)와 N병기(p<0.001), TNM병기(p<0.001), 조직학적 등급(p=0.045)이 독립적 예후 인자인 것으로 나타났다. Cox regression을 이용한 다변량 생존 분석을 시행하였으며 보험 상태, 연령군, T병기, N병기, TNM병기, 조직학적 등급, 에스트로겐 수용체 발현 유무, 프로게스테론 수용체 발현 유무를 분석 요인으로 정하였다. 다변량 분석에서는 연령군(p=0.038)과 TNM병기(p=0.035)가 독립적인 예후 인자로 확인되었다(Table 2).
국민건강보험군과 의료급여군 간의 다양한 임상적 특징을 비교하였는데 보다 높은 병기의 환자들이 의료급여군에 더 많았으며(p=0.045), 에스트로겐 호르몬 수용체 발현 유무의 차이나 항암화학요법 및 보조적 호르몬 치료 등의 차이는 없었다(Table 3).
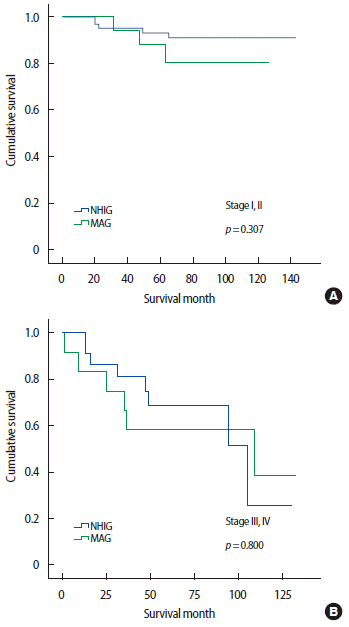
Kaplan-Meier 방법을 이용하여 구한 단변량 생존분석 결과, 건강보험군의 5년생존율은 80.0%, 의료급여군의 5년생존율은 73.8%로 통계적으로 유의하였고(p=0.039), TNM병기를 검증한 결과 병기에 따른 국민건강보험군과 의료급여군 간 생존율의 차이는 없었다(Figures 1, 2). Cox regression을 이용한 생존분석상 건강보험 환자에 대한 의료급여 환자의 위험비는 2.393이었다.
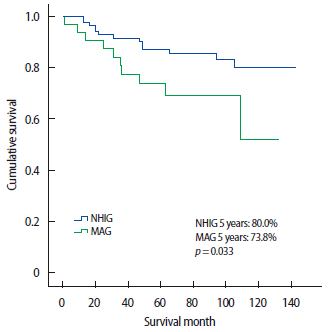
Overall survival curves according to the national health insurance status.
NHIG=national health insurance registered group; MAG=medical aid covered group.
고 찰
유방암에서는 겨드랑이 림프절 전이, 종양의 크기, 조직학적 유형, 조직학적 등급과 핵 등급, 환자의 나이, 에스트로겐과 프로게스테론 수용체 상태, HER2 증폭, 수술 후 항암화학요법 등이 환자의 예후에 영향을 준다. 본 연구에서는 연령, 병리적 T병기, N병기, TNM병기, 조직학적 등급이 예후 인자인 것으로 나타났다.
이러한 임상병리적 요소들에 덧붙여 사회경제적 요소 역시 유방암 환자의 생존율에 영향을 준다. Schrijvers 등[12]은 유방암 진단 시 30세 이상인, 잉글랜드 남동부의 29,676명에 대한 연구 결과를 보고하였으며, 유방암 생존율이 자동차 비소유, 피고용자, 낮은 사회적 계급, 무주택자, 거주지의 높은 인구밀도와 같은 사회경제적 궁핍과 역으로 상관이 있음을 보여주었다[12]. 65세 이상의 노인 여성에서 궁핍의 심각도는 진단 시 질병의 중증도와 관련이 있었다. 동일한 지정학적 위치에 대한 두 번째 조사에서는 부유한 지역 거주자에 비해 빈곤 지역의 거주자들이 5년 생존율이 더 낮다는 것이 발견되었다[13]. 유사한 조사가 스코틀랜드에서 행해졌고 유사한 결과가 보고되었다[14,15]. 다양한 암종에 대한 사회경제적 상태의 영향에 대한 여러 연구들은 낮은 사회경제적 상태에 있는 환자들에서 암으로 인한 사망률이 높다고 보고했다[16,17]. 이들 연구에 따르면, 낮은 사회경제적 상태의 환자들이 높은 사망률을 보이는 원인은 진단 당시 더 높은 병기의 암인 경우가 많기 때문이며[7], 사회경제적 상태에 따라 진단 방법이나 치료법이 다르기 때문이었다[18]. 다른 암종에서도 사회 경제적 상태에 따른 치료 결과의 불균형이 보고되었는데, 전립샘암에서 근접 치료는 환자의 사회경제적 상태에 영향을 받으며[19], 전체 생존율 및 괄약근 보존율은 낮은 사회경제적 상태의 환자에서 보다 낮은 경향을 보였다[20]. 본 연구에서는 의료급여군의 TNM병기가 보다 높은 양상을 보였으며 조직학적 등급도 나쁜 경향이 확인되었다. 또, 다른 고형암인 위암 환자와 그들의 사회경제적 상태에 대한 연구에서도 낮은 사회경제적 상태의 환자들이 고령의 나이에, 더 진행된 암을 진단 받는다고 보고하였다[21]. 대조적으로 높은 사회경제적 상태의 환자들이 위절제술을 시행 받은 후 더 많이 항암화학요법을 시행 받았으며, 교란 변수를 수정한 후에도 낮은 사회경제적 상태의 환자들에서 사망의 위험이 크다고 보고하였다. 본 연구에서는 사회경제적 상태에 따라 항암화학요법이나 호르몬 치료 등의 치료 방법에 따른 차이는 없었으며 우리나라 의료급여의 특성상 진료 및 치료비 지원의 범위가 넓어 유방암 치료에 있어 건강보험군과 의료급여군 간에 치료 방법 상의 큰 차이는 없음을 알 수 있었다.
유방암에 대해 사회경제적 상태를 검증하는데 사용한 방법들에 대하여 Baquet과 Commiskey[22]가 보고한 바 있는데, 이들은 사회경제적 상태를 판단하는 기준으로 평균 수입, 보험 여부, 직업 분류 등을 사용하였으나, 이에 대한 문제점으로는 이들 자료의 신뢰성에 문제가 있을 수 있으며 개인 환자들로부터 연구 목적으로 수집한 정보의 경우 치료 방법이 동일할 수 있다는 한계를 함께 지적하였다. 본 연구에서는 사회경제적 수준의 지표로 건강보험과 의료급여를 이용하였다. 이는 정부가 소득을 기준으로 검증한 객관적 지표로 신뢰성의 문제가 없는 객관적인 지표이다.
Kaplan-Meier 방법을 이용하여 구한 단변량 분석상 건강보험 환자의 5년 생존율은 80.0%였고, 의료급여 환자의 5년 생존율은 73.8%였으며, p값은 0.039였다. 이러한 현상을 이해하기 위해 유방암 환자의 예후에 영향을 미치는 다양한 요소의 차이를 분석하였다. 그 결과 TNM병기상 의료급여군에 보다 높은 병기의 유방암이 많음을 알 수 있었고(p<0.001), 의료급여군에서 조직학적 등급이 나쁜 경우가 많았다(p=0.045). 우리나라는 의료급여 환자라고 해서 의료 혜택의 기회가 덜 한 것은 아니다. 즉, 검진의 기회도 건강보험 환자만큼가질수있고, 적절한 치료의 혜택도 받을 수 있다. 그럼에도 불구하고 이런 결과가 나온 것은 환자 스스로의 의료에 대한 접근도가 떨어지는 것이 하나의 원인이라고 추정할 수 있다. 미국이나 유럽의 경우, 낮은 사회경제적 위치의 환자들에게는 보험의 혜택이 너무 보잘것없는 경우가 많아서, 실제 본인이 검진을 받거나 치료를 받고자 하는 적극적 의지가 있어도 의료비 등의 문제로 병을 키우는 경우가 많다. 그러나, 우리나라의 경우, 의료비 등의 문제가 대체로 해결되는 보험체계를 가지고 있기 때문에, 낮은 사회경제적 위치에 있는 유방암 환자들에서 생존율이 낮게 나온 것은 단순히 의료비 등의 문제로 단정할 수 없으며, 다른 여러 요인들을 함께 고려해야 할 것이다.
유방절제술 후 유방암 환자의 전체 생존율은 의료급여군에서 보다 더 낮다. 이는 항암 치료나 호르몬 치료에 대한 순응도, 개인 위생과 같은 생활태도 등과 연관이 있을 것으로 생각된다. 본 연구는 후향적 연구로 수술 후 성적만을 살펴보았기 때문에 사망이나 합병증의 위험 인자를 따로 분석하지 않았다는 한계가 있으며, 대상 환자 수가적어, 향후보다 많은 대규모의 연구가 필요하다고 생각된다.
유방암 진단 및 치료에 있어서 진행성 유방암의 형태로 진단되기 쉬운 의료급여 환자에 대한 보다 적극적인 선별검사가 필요할 것으로 사료되며 앞으로 유방암 환자의 사회경제적 상태와 생존율 사이의 관련성에 대한 보다 조직화된 조사가 필요할 것이다.